Publié le 22 déc 2014Lecture 11 min
Une histoire familiale d’APLV sévère
P. MOLKHOU, Chargé d’enseignement, Université René-Descartes, Paris
Nous relatons ici l’histoire de deux accidents sévères d’allergie aux protéines du lait de vache (APLV), l’un chez un nourrisson en sevrage de l’allaitement maternel, l’autre chez sa mère aux antécédents d’asthme et d’APLV.
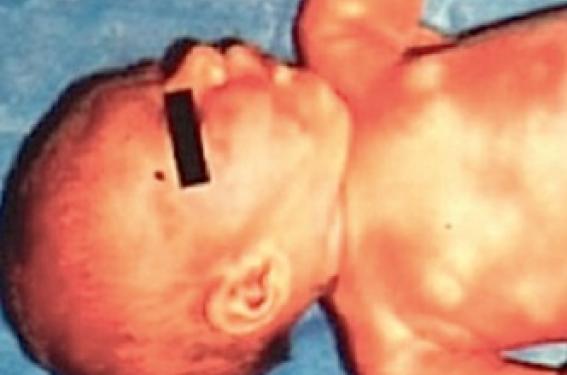
Observation Marie, 2 mois et demi, est conduite en urgence par ses parents car couverte sur tout le corps d’une urticaire géante (figure 1) associée à quelques signes de gêne respiratoire. L’interrogatoire nous apprend que cette petite fille est allaitée au sein, mais que sa mère, Madame B., infirmière de 25 ans, a décidé de la sevrer pour reprendre son travail à la fin de son congé maternité. C’est précisément dans les minutes qui ont suivi l’administration d’un 3e biberon d’un lait de vache en poudre qu’est survenu cet accident impressionnant. L’hypothèse d’une réaction anaphylactique au lait de vache chez un nourrisson allaité paraît très vraisemblable, d’autant plus que la mère nous apprend qu’elle a souffert d’une dermatite atopique dans sa jeune enfance, probablement liée aux protéines lactées bovines. Figure 1. Urticaire géante. Vers l’âge de 10 ans, elle a présenté un asthme aux acariens, qui a été parfaitement contrôlé par un traitement bien suivi et par une désensibilisation pendant son adolescence. La poursuite de l’interrogatoire nous révèle que cette jeune maman, qui ne supporte pas les aliments à base de lait, avait décidé néanmoins de prendre du lait de vache pendant sa grossesse. Marie a été hospitalisée pendant quelques jours, où une alimentation à base d’aminoacides (Neocate®) a entraîné un retour à la normale. Nous apprendrons par la suite, qu’après avoir repris son activité d’infirmière, la jeune maman a connu un épisode de détresse respiratoire en visitant une ferme et une laiterie pendant un week-end à la campagne. Au bout d’une demi-heure, elle a présenté des signes respiratoires qui se sont aggravés très rapidement, avec apparition d’une cyanose. Fort heureusement, elle transportait avec elle dans son sac un bêta-2 mimétique en inhalation, dont l’utilisation à plusieurs reprises lui a permis d’éviter le pire en attendant l’arrivée rapide du SAMU. Hospitalisée dans un service de pneumologie, elle a bénéficié d’un traitement d’urgence associant oxygénothérapies, corticoïdes et bêta-2 mimétique. La patiente a quitté l’hôpital après une surveillance de 48 heures et le retour à la normale des fonctions respiratoires. Un bilan immuno-allergologique pratiqué 4 semaines après l’accident a montré : – des prick-tests positifs aux acariens et au lait de vache (7 mm) ; – des IgE spécifiques Immuno CAP : caséine 50 KU/l ; α-lactalbumine 5 KU ; bêta-lactoglobuline 10 KU/l. Discussion Ces deux accidents méritent un double commentaire. Sensibilisation in utero ? Chez Marie, il est possible de discuter une sensibilisation in utero. • Au cours des années 1990-2000, des auteurs anglais et australiens, à la suite de travaux sur les sensibilisations précoces, ont démontré que la sensibilisation du fœtus était de type IgE (figure 2) et recommandaient à des mères atopiques d’éviter certains aliments durant leur grossesse afin de réduire les risques de voir se développer une maladie atopique chez leur enfant. Ces recommandations étaient basées sur des études qui montraient que le fœtus humain était capable de produire des IgE dès la 20e semaine de gestation et que les IgE dans le sang du cordon semblaient prédire une atopie future(1-3). Cependant, même si une sensibilisation peut théoriquement exister in utero, une équipe danoise (K. Bennelykke et coll.) apporte en 2008 des arguments qui montrent que les IgE dans le sang du cordon ne proviennent pas de l’enfant, mais du transfert materno-fœtal des IgE, probablement au moment de la délivrance(4). Cette étude précise aussi la nécessité ou non de réduire certains allergènes alimentaires chez les femmes durant leur grossesse. Figure 2. Sensibilisation du fœtus de type IgE à travers la muqueuse intestinale. À la 22e semaine de gestation, déglutition par le fœtus de liquide amniotique contenant l’allergène et les IgE maternelles. Les cellules dendritiques (rouge) situées à l’interface de l’intestin et du liquide amniotique facilitent la présentation des complexes antigéniques à IgE et ensuite aux cellules T situées au niveau des follicules lymphoïdiens (vert). • Récemment, en 2012 une équipe japonaise(5) a étudié la sensibilisation intra-utérine par les IgE spécifiques analysée grâce à une nouvelle puce de haute sensibilité de détection des allergènes de type « diamond-like-carbon-coated chip » (DLC). L’objectif de cette étude était d’enquêter sur l’origine des IgE spécifiques d’allergènes dans le sang du cordon et sur le transfert materno-fœtal des immunoglobulines. Cette technologie a permis aux auteurs de mesurer les taux d’IgE, IgA, IgG et IgG4 spécifiques des aéroallergènes et des trophallergènes dans le sang du cordon de 92 nouveau-nés en bonne santé et celui de leurs mères respectives. Les auteurs ont montré que la sensibilité de détection des IgE est 5 fois supérieure en DLC qu’en Uni CAP system au niveau du sang maternel et du sang du cordon (où les IgE sont indétectables en Uni CAP) et chez des patients allergiques. Les taux d’IgE spécifiques d’allergènes alimentaires et inhalés étaient comparables dans le sang du cordon et chez le nouveau-né. En revanche, le profil d’anticorps était différent entre le sang du nouveau-né et celui de la mère, surtout en ce qui concerne les allergènes respiratoires. Le rapport IgE spécifiques des trophallergènes du sang du cordon et IgE spécifiques des trophallergènes du sang maternel est de 86,4 %, alors que le même rapport pour les aéroallergènes est de 20,7 %, soit 4 fois moins. Ces données tendent à montrer que la barrière placentaire laisse passer plus aisément les protéines des trophallergènes que celles des aéroallergènes. Le taux d’IgA spécifiques était inférieur au seuil de détection dans le sang du cordon, alors qu’elles étaient clairement présentes dans le sang maternel. Les taux d’IgG et IgG4 spécifiques et leurs profils étaient comparables entre le sang du cordon et le sang de la mère. La contamination du sang du cordon par le sang maternel a été exclue sur la base de niveaux extrêmement faibles d’IgA dans le sang du cordon et l’inadéquation des profils d’IgE et d’IgA spécifiques d’allergène entre le sang du cordon et le sang maternel. Cette étude a permis à ces auteurs de conclure que : – les IgE trouvées dans le sang du cordon sont d’origine fœtale et non maternelle ; – les IgE spécifiques des allergènes alimentaires sont plus souvent détectées que celles spécifiques d’allergènes respiratoires dans le sang du cordon. Le passage des allergènes alimentaires, surtout, moins les allergènes respiratoires, pourrait stimuler la production d’IgE in utero. Cette étude tend à démontrer qu’une sécrétion d’IgE par le fœtus est possible durant la grossesse. Le nouveau-né naîtrait donc déjà sensibilisé par l’intermédiaire de sa mère. La DLC permet de détecter au moins un allergène via les IgE spécifiques chez 83,7 % des nouveau-nés sur le sang du cordon. Pour le Dr Alain Thillay (Joué-lesTours), le débat concernant l’origine des IgE spécifiques du sang du cordon n’est cependant pas clos. Ces IgE ont-elles été synthétisées par le fœtus ou sont-elles dues à un transfert materno-fœtal ? Il est encore difficile actuellement de conclure sur l’existence ou non d’une sensibilisation in utero(6). Accident des allergènes alimentaires aéroportés La survenue brutale et alarmante d’une crise aiguë d’asthme dans la laiterie chez la jeune femme pose le problème des allergènes alimentaires aéroportés. Nous avons eu l’occasion de traiter un jeune enfant allergique au poisson qui avait présenté une crise aiguë d’urticaire et une gêne respiratoire évoquant un début de crise d’asthme après avoir fait la queue dans une poissonnerie avec sa mère. Nous avions rapproché cette observation d’un travail fort instructif réalisé par une équipe américaine à Madrid(7). Ces auteurs ont recueilli des échantillons d’air dans 39 marchés ouverts de poissons et dans une zone résidentielle à Madrid. Les résultats ont été très concluants, montrant une détection importante d’allergènes de poissons dans l’air des marchés de poissons et leur absence dans la zone résidentielle. Les symptômes respiratoires par inhalation d’allergènes alimentaires peuvent survenir dans plusieurs conditions différentes. Une excellente revue publiée en 2009 par Sami Bahna et son équipe (États-Unis) aborde tous les aspects des sensibilisations alimentaires par voie aéroportée(8). Des réactions déclenchées par l’inhalation d’allergènes alimentaires peuvent survenir sans la moindre ingestion de l’aliment. Les réactions peuvent être bénignes ou sévères, touchant l’appareil respiratoire (asthme, rhino-conjonctivite) ou la peau. Des accidents anaphylactiques sévères, voire mortels, ont été signalés. L’asthme est un facteur prédisposant et aggravant, comme ce fut le cas dans notre observation. On citera comme exemple le cas d’un jeune berger qui avait une allergie au lait de vache et des crises d’asthme chaque fois qu’il trayait une brebis(9). Une équipe de l’hôpital Ambroise-Paré (Boulogne-Billancourt) rapporte les cas de 8 enfants ayant présenté des manifestations d’asthme à la suite d’inhalation d’arachide(10). Dans l’industrie agroalimentaire, de nombreuses sources d’allergènes inhalés peuvent entraîner l’apparition d’allergies respiratoires professionnelles – produits laitiers, œuf, viandes, poissons et crustacés, farines de céréales, légumineuses, graines, fruits et légumes –, comme l’indique une très intéressante publication de J.M. Renaudin (hôpital E. Durkheim, Épinal)(11). Les allergènes potentiels sont le plus souvent de nature protéique, susceptibles d’entraîner une sensibilisation IgE-dépendante essentiellement par inhalation. On observe entre autres l’émergence du rôle d’agents chimiques de faible poids moléculaire, tels les désinfectants, largement utilisés dans cette industrie. Ces accidents peuvent aussi apparaître dans des environnements non professionnels (domiciles, restaurants, écoles, épiceries et même dans les lignes aériennes commerciales avec des sachets de cacahuètes). L’exposition des voies aériennes peut être minime et survenir par simple inhalation d’odeurs ou de fumées de poisson ou de fruits de mer lors de la manipulation de l’aliment ou à l’épluchage de légumes ou de fruits(12), ou encore lors de l’absorption de l’aliment (figure 3 schématisant le mécanisme de l’asthme alimentaire d’après Rosenwasser(13)). Figure 3. Mécanisme d’asthme et d’allergie alimentaire selon L.J. Rosenwasser. Les allergènes du lait de vache Le lait de vache contient plus de 30 protéines potentiellement allergisantes. Les allergènes majeurs sont la β-lactoglobuline, l’α-lactalbumine et les caséines entières Bos d 8. La caséine est l’allergène impliqué dans la majorité des allergies persistantes aux protéines lactées bovines(14). Reconnue par 66 % des patients présentant une APLV, elle semble être devenue l’allergène prépondérant. Les quatre protéines qui la composent, codées par quatre gènes différents (αs1, αs2, β, Κ) présentant chacun de nombreux variants génétiques, ont un potentiel allergénique. Quatre-vingt-cinq pour cent des patients ayant des IgE spécifiques des caséines entières ont une réponse IgE contre chacune des quatre caséines. Ces protéines sont peu modifiées par les traitements thermiques, mais sensibles aux protéases et aux exopeptidases. Conclusion Les voies de sensibilisation dans le cadre des allergies alimentaires peuvent être multiples. Nous avons décrit deux cas d’anaphylaxie familiale au lait de vache, l’une chez un nourrisson due à une probable sensibilisation in utero, l’autre chez la mère asthmatique liée à l’inhalation de protéines lactées. La prise en charge nécessite l’abandon des protéines lactées pour un certain temps chez l’enfant, et pour la jeune femme le port de bêta-2 agonistes en nébulisation utilisable en urgence pour traiter une crise d’asthme sévère.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :