Pneumologie
Publié le 22 mai 2012Lecture 10 min
Le vieillissement pulmonaire : quelles normes pour l’exploration fonctionnelle respiratoire des personnes âgées ?
H. GUÉNARD, Service d’exploration fonctionnelle, CHU et Université de Bordeaux
Les normes fonctionnelles ventilatoires tiennent compte de l’âge. elles permettent en principe de s’affranchir de l’âge pour déceler les modifications pathologiques. avec l’âge, la compliance thoracique diminue ainsi que la capacité vitale tandis que la compliance pulmonaire augmente ce qui se traduit par une capacité résiduelle fonctionnelle et un volume résiduel augmentés.
La perte d’élasticité pulmonaire conduit à une limitation des débits expiratoires dus au collapsus des bronches distales. Cette obstruction n’est ni inflammatoire ni liée à une bronchoconstriction, elle est donc insensible aux bronchodilatateurs. Il n’existe pas de valeurs de référence spécifiquement françaises des volumes pulmonaires et des débits maximaux.
Les normes espagnoles de P.J. Cordero et coll. (1) peuvent être utilisées. Les normes européennes résultant d’un travail de compilation ne vont pas au-delà de 70 ans. Ces normes, utilisées pour les débits maximaux, s’ajustent mal aux travaux les plus récents, qu’ils soient anglais, espagnols ou américains. La dispersion des valeurs est importante chez le sujet âgé, ce qui amoindrit l’intérêt prédictif de la mesure.
Idéalement, des normes tenant compte aussi de l’activité physique, du tassement en taille, du statut nutritionnel, de l’exposition chronique aux polluants seraient souhaitables. La meilleure référence reste celle de l’individu luimême adulte jeune dans le cadre d’un examen préventif.
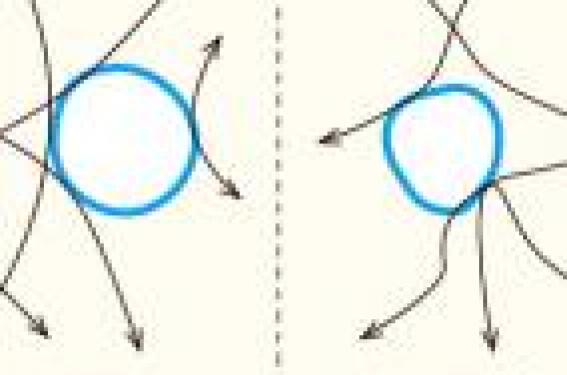
Physiopathologie du vieillissement pulmonaire La physiologie du vieillissement de la fonction mécanique pulmonaire est bien comprise dans la plupart de ses aspects. Avec l’âge, la capacité pulmonaire totale reste stable mais la capacité vitale diminue. Les fibres élastiques pulmonaires, ou leurs propriétés élastiques, disparaissent avec l’âge réduisant le calibre et donc la perméabilité des bronches distales. Les bronches distales sont en effet naturellement souples et se collabent totalement lorsque la pression entre l’intérieur et l’extérieur de la bronche (pression transbronchique) est nulle (figure 1). Les fibres élastiques pulmonaires les amarrent au parenchyme périphérique, ce « haubanage » les maintient ouvertes. Figure 1. Bronches distales et fibres élastiques dans un poumon jeune (à gauche) et âgé (à droite). Figure 2. La distension statique est liée à la perte d’élasticité du poumon et à la rigidification du thorax. La perte d’élasticité avec l’âge se traduit globalement par une augmentation de la compliance pulmonaire. La compliance de la paroi thoracique et abdominale diminue quant à elle de près de 50 % entre 20 et 80 ans (figure 2). Au cours du vieillissement, la capacité de fermeture, volume pulmonaire pour lequel les petites bronches tendent à se collaber, augmente linéairement dès 20 ans. À 80 ans, la capacité de fermeture peut dépasser la capacité résiduelle fonctionnelle (CRF). Il existe donc en fin d’expiration normale des acini fermés. Autre conséquence, la CRF et le volume résiduel (VR) augmentent au cours du vieillissement (figure 3). L’augmentation de la CRF résulte d’un nouvel équilibre entre les forces élastiques pulmonaires décroissantes et la rigidité croissante du thorax. C’est une forme physiologique de distension statique à distinguer de la distension dynamique du patient BPCO où cet équilibre n’est pas atteint, la durée de l’expiration nécessaire pour cela étant trop longue pour rester compatible avec une ventilation normale. La distension statique est indépendante d’un état inflammatoire ou d’une hyperplasie musculaire bronchique, donc insensible aux traitements bronchodilatateurs contrairement à la distension dynamique. La distension pulmonaire de la personne âgée est indépendante d’un état inflammatoire ou d’une hyperplasie musculaire bronchique, donc insensible aux traitements bronchodilatateurs. La distension statique après salbutamol est, sans surprise, inchangée de même que la dyspnée ressentie parfois du fait de la limitation des débits expiratoires. Cependant, plus de 30 % de ces sujets asymptomatiques, ne se plaignant pas de dyspnée, ont une limitation expiratoire. La limitation expiratoire n’entraîne donc pas nécessairement de symptôme, du moins au repos chez la personne âgée. La dyspnée liée à une limitation des débits expiratoires est fréquente chez la personne âgée. L’augmentation avec l’âge de l’épaisseur de la couche de gaz alvéolaire dans les acini est faible : environ 10 % entre 20 à 80 ans et il n’y a pas de distension alvéolaire comme chez les patients BPCO ou emphysémateux par déficit en α1-antitrypsine (T. Beinert et coll.(2)). L’« emphysème sénile » n’existe pas. Figure 3. La CRF et le volume résiduel augmentent au cours du vieillissement. Quelles normes utiliser ? Il n’existe pas de normes des volumes et débits pulmonaires réalisés en France. Concernant les volumes, les normes espagnoles obtenues par P.J. Cordero et coll. paraissent applicables à la population française (1). Le calcul des valeurs normales moyennes doit inclure un intervalle de confiance. La limite inférieure de la normale (LIN) sert en principe de seuil pathologique. L’intervalle de confiance s’exprime en valeur absolue et non en pourcentage par rapport à la moyenne comme cela est licite pendant la croissance chez l’enfant. Un intervalle de confiance proche de 1 litre en plus ou en moins pour une capacité vitale (CV) de 5 litres chez un sujet de 20 ans donne relativement confiance sur l’intérêt de la mesure de la CV, mais lorsque la CV n’est plus que de 2 litres à 90 ans la pertinence de la mesure s’amenuise puisqu’elle est comprise entre 1 et 3 litres. La limite normale inférieure du rapport VEMS/CVF passe de 76 % à 55 % entre 20 et 80 ans chez l’homme. À 80 ans, l’écart entre moyenne et limite inférieure de la normale est de 15 % chez l’homme et 10 % chez la femme. Concernant les débits, le travail de S.P. Kuster et coll.(3) met en évidence un bon accord entre les normes définies par différents travaux récents (figure 3). Il n’existe cependant pas une bonne corrélation avec les normes européennes antérieurement appelées CECA (Communauté économique du charbon et de l’acier) (4) actuellement utilisées en France. Ce manque de fiabilité des normes « européennes » conduit au risque de considérer comme normales des personnes « limites ». Il faudrait adopter d’autres normes telles celles de S.P. Kuster et coll. Les normes des sujets âgés sont donc très variables, de plus les normes elles-mêmes donnent des valeurs très dispersées, par exemple la capacité vitale forcée (CVF) moyenne varie d’une étude à l’autre de près de 1 litre. E. Falaschetti et coll. (5) estiment à 8 % la variabilité des références du rapport VEMS/ CVF chez l’homme et à 5 % chez la femme. Figure 4. H/F - Disparité de 11 équations de référence du rapport VEMS/CVF. D’après(6). La figure 4 illustre la disparité de 11 équations de référence du rapport VEMS/CVF que F. García- Río et coll. (6) ont colligés. Les différences de valeur sont importantes de même que les pentes de diminution du rapport (le vieillissement). Devant ces différences, il est évident qu’il faut être très prudent dans l’interprétation du rapport VEMS/CVF, qui est à la base de la définition du syndrome obstructif. À défaut de normes solides, le conseil habituel est de se constituer un petit pool de personnes âgées sans antécédents médicaux, sans symptôme, et de voir avec quelle norme les résultats sont les plus cohérents. Cela n’est pas non plus très satisfaisant et d’autres solutions sont à chercher. La variabilité des normes de la fonction ventilatoire est très élevée chez les personnes âgées. L’interprétation des mesures doit être prudente et tenir compte du contexte clinique. Quelles perspectives ? Définir des normes chez le sujet âgé a pour but de dépister un processus pathologique distinct de celui du vieillissement. Deux difficultés se présentent. La première est que de nombreux processus pathologiques apparaissent pendant le vieillissement dit normal : inflammatoires et immunitaires systémiques, nutritionnels, hormonaux, etc. La distinction entre normal et pathologique peut être délicate. Une population âgée comprend un tiers de chanceux qui ne se plaignent de rien, un tiers de personnes au handicap certain, parfois très lourd, et un tiers intermédiaire. Définir une normalité dans une population aussi hétérogène n’a pas beaucoup de sens. Un exemple simple est le tassement vertébral qui peut faire perdre plus de 10 cm en taille chez certaines personnes. Ce tassement retentit de façon inconnue sur la fonction ventilatoire, néanmoins ces personnes « tassées » ne sont pas toujours exclues dans les études de normes. Un autre exemple est l’amyotrophie qui est commune chez la personne âgée, liée à la sarcopénie, mais qui, associée à la sédentarité, confine à la pathologie dans de nombreux cas. On ne s’étonnera pas de voir ces personnes, à musculature diminuée, avoir de piètres performances respiratoires. Il existe probablement des maladies du vieillissement pulmonaire qui ne sont pas actuellement individualisées. La deuxième difficulté, liée en partie à la première, est que les volumes pulmonaires ne sont pas des variables réglées comme la pression artérielle ou la glycémie, il existe donc à âge et taille égaux une variabilité interindividuelle naturelle importante augmentée par la présence dans les normes de personnes fonctionnellement diminuées comme cela a été vu précédemment. Les normes ne sont pas utilisables comme des références solides, et d’autant plus que le sujet est âgé. Les valeurs se dispersent avec l’âge, l’intervalle de confiance pour chaque mesure s’accroît en pourcentage, ce qui réduit la pertinence de la norme. Que faire ? La population âgée utilisée pour les références étant hétérogène, il faudrait, soit faire des groupes homogènes de personnes ayant le même profil, soit faire entrer dans les études de régression des variables autres que le poids, la taille et le sexe. Il n’y aurait pas une capacité vitale moyenne de référence pour un individu de poids et de taille donnés mais peut-être plusieurs à choisir selon le passé de l’individu ou son état physique actuel. Sans cette démarche méthodologique, aucun progrès n’est à espérer dans le domaine. En définitive, la seule norme pertinente est sûrement l’individu adulte lui-même avant toute pathologie. Une mesure systématique de la fonction de tous les adultes entre 20 et 25 ans par exemple à l’entrée sur le marché du travail par un examen spirométrique standard serait souhaitable. Tous les médecins ont un appareil de mesure de la pression artérielle et un stéthoscope, pourquoi n’ont-ils pas un mini-spiromètre ? Alors que tout le monde a eu une mesure de pression artérielle, quasiment personne n’a eu une mesure de la fonction pulmonaire, même pour un problème d’ordre respiratoire. On pourrait rêver aussi à une mesure de la fonction ventilatoire en fin de scolarité, ce qui aurait aussi des vertus éducatives par exemple en prévention du tabagisme. Pour obtenir des normes satisfaisantes, deux solutions : – épidémiologique : prendre en compte beaucoup plus de variables, notamment qualitatives ; – préventive : une mesure de la fonction ventilatoire de chaque jeune adulte.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :